徐晓彤1,李囡馨2,韩英2,林金嬉3,王桂红3,华扬4(编译)
来源:中国卒中杂志?2007 年 第3 卷 第1期
【摘要】 经颅多普勒超声(TCD)作为一种常规检查手段在临床上的应用越来越广泛,但各个医院的检查程序和诊断标准并不统一。因此,国际专家组织结合基础理论研究及临床经验,开始规范TCD的操作方法,统一诊断标准,确定使用范围。第一部分介绍脑血管疾病的频谱TCD检查。颞窗常用于观察大脑中动脉(MCA)、大脑前动脉(ACA)、大脑后动脉(PCA)、颈内动脉C1段(ICA)及前交通动脉(AComA)、后交通动脉(PComA)的侧支循环;眼窗用于观察眼动脉(OA)和ICA虹吸部;枕窗用于观察椎动脉(VA)和基底动脉(BA)。尽管Willis环的构成存在显著的个体差异,但完整的诊断性TCD检查还是应该评价双侧的脑动脉,包括:大脑中动脉M2段(深度范围30~40 mm),M1段(深度范围40~65 mm)[大脑中动脉M1段中点的深度位于50 mm处(范围45~55 mm),平均长度约16 mm(范围5~24 mm)],大脑前动脉A1段(深度范围60~75 mm),颈内动脉C1段(60~70 mm),大脑后动脉P1~P2段(平均深度63 mm,范围55~75 mm),前交通动脉(70~80 mm),后交通动脉(58~65 mm),眼动脉(40~50 mm),颈内动脉虹吸部(55~65 mm),椎动脉(40~75 mm),以及基底动脉近段(75~80 mm)、中段(80~90 mm)、远段(90~110 mm)。经下颌下窗检测颈段ICA远端(40~60 mm)可以计算VMCA/VICA比值或Lindegaard指数,用于评价蛛网膜下腔出血后血管痉挛的程度。诊断性TCD检查的目的是探查上述动脉节段的特征性频谱,确定动脉血液流动方向,计算脑动脉血流速度和搏动指数。对于频谱多普勒和具有M-模的超声装置来说,建立标准化的检查程序,诸如选择探头的位置、角度和深度及血管的区分等,将有助于该项检查的临床应用和推广。
【关键词】 经颅多普勒超声;脑血管疾病;操作指南
自从经颅多普勒超声(TCD)发明以来,这项技术在临床的使用不断扩展。但不同医疗机构之间的TCD检查程序、需要检测的血管数量、常规使用的深度范围以及报告形式各有不同。鉴于血管检查的重要性,有必要制定标准化的检查程序和诊断标准。TCD专家和美国神经影像指导委员会及国际神经超声组织的成员完善了一系列的标准和指南。本文将介绍由脑血管疾病领域的TCD专家组所推荐的操作标准。
1 完整的诊断性TCD检查技术
TCD是一种无创伤性的检查手段,Rune Aaslid报导了利用单通道频谱TCD评价脑血流动力学的方法,操作过程中使用了颞窗、眼窗、枕窗及下颌下窗(图1A、B)。完整的TCD检查不仅要评价双侧脑血管,还要利用上述4窗分别探查前循环和后循环的血流情况。
颞窗通常是用来探查大脑中动脉(MCA)、大脑前动脉(ACA)、大脑后动脉(PCA)、颈内动脉(ICA)终末段或颈内动脉C1段的血流信号。眼窗用于眼动脉(OA)和颈内动脉虹吸部检查。枕窗则通过枕骨大孔来观察椎动脉(VA)远端和基底动脉(BA)。
脑血流动力学应该被视为一个内部相互依赖的系统。尽管每段血管都有自己的特定深度范围,但是应该意识到它们的形态学表现、血流速度以及搏动情况会因解剖变异不同,因Willis环或其它部位的血管出现疾患而受到影响发生变化。
无论是脑缺血还是存在卒中风险,以及在神经重症监护病房或有痴呆等慢性病的患者,在施行完整的诊断性TCD时,均应检查双侧的脑动脉,包括:大脑中动脉M2段(深度30~40 mm),M1段(40~65 mm),大脑前动脉A1段(60~75 mm),颈内动脉C1段(60~70 mm),大脑后动脉P1~P2段(55~75 mm),前交通动脉(AComA)(70~80 mm),后交通动脉(PComA)(58~65 mm),眼动脉(40~50 mm),颈内动脉虹吸部(55~65 mm),椎动脉(40~75 mm),基底动脉近段(75~80 mm)、中段(80~90 mm)、远段(90~110 mm)。尽管没有额外要求一定要对血管分支进行检查,例如大脑中动脉的M2段,但指南强调只要诊断需要就应该实施完整的TCD检查。由于头颅大小不同及存在个体差异,上述各段血管的检测深度彼此之间会有重叠,或者位置比叙述的更深,例如BA近端深度可能达到85 mm等。
蛛网膜下腔出血的患者,通常会使用下颌下窗测量ICA远端入颅前(40~60 mm)的血流速度,计算VMCA/VICA比值或Lindegaard指数。但是ICA血流速度稍有降低便会影响计算结果,血管痉挛的程度也会因此而被高估。
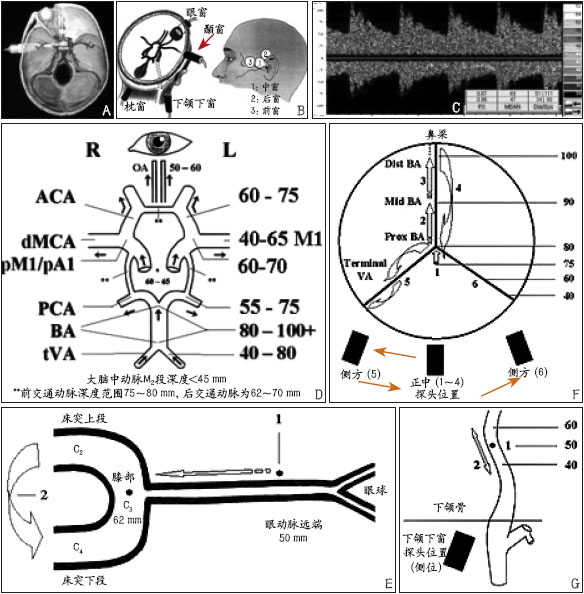
图1 TCD检查的声窗、需检测的血管及成人的检测深度范围 D中实箭头表示正常血流方向;探头旁的实箭头在F中表示探头移动,在B中表示声窗的位置;血管旁的空箭头提示深度改变后的取样位置
为了缩短使用频谱TCD寻找声窗和判定各个血管节段的时间,经颞窗及枕窗检查开始时可将功率调至最大并采用较大的取样容积(例如,输出功率100%,但不要超过720 mW,取样容积10~15 mm)。尽管这种方法表面上违反了最小剂量原则(as low as reasonably achievable,ALARA),但这样做可以缩短寻找患者,尤其是老年患者声窗的时间,缩短整个检查所需的时间,降低患者总体接受的超声曝光量。超声操作者可能更愿意开始时使用M-模(motion mode)多深度展示或5~10 mm的较小取样容积,这有助于血管的识别,找不到声窗时再加大取样容积。如果在输出功率100%时颞窗血流信号很容易采集而且信号强度高,就应减小输出功率和取样容积使患者的超声曝光量降低到最小。经眼窗或囟门检查时应使用低输出功率(10%)。
诊断性TCD检查通常使用3~5 s的快速屏幕扫描以显示波形及频谱的细节,从而提供更多的信息用于分析(图1C)。基线放置在屏幕的中间以便显示双侧信号。如果血流速度高,就需要增加纵坐标血流速度刻度比例尺,降低基线以避免频谱的收缩峰翻转至基线下方产生重叠(倒挂现象)。增益的调节应使频谱清晰显示的同时背景噪声保持在最小。如果由于声窗窄(例如颞骨较厚)导致信号衰减,则可以适当延长扫描时间,以便超声操作者有时间调整探头位置使多普勒频谱信号显示更清晰。对于信号强度弱的高速血流信号,超声操作者可通过加大增益、选用最慢的屏幕扫描,来显示更高的多普勒频移。好的波形显示应该无倒挂且背景噪声最小,可通过调节增益完成。使用血流速度自动计算功能时需重复确定包络线与波形相吻合,如果探查到的信号弱或认为包络线不准确时则可以使用人工测量。


